écouter le podcast ou regarder la vidéo

Auteur : Pr Xavier Girerd, Cardiologue et Président de la Fondation de Recherche sur l’Hypertension Artérielle
Je souhaite vous informer sur les relations qui existent entre le sommeil et l’hypertension artérielle.
La première chose à savoir est qu’il a toujours été difficile de mesurer la tension artérielle pendant le sommeil car les méthodes de mesure qui utilisent le brassard qui se gonfle sur le bras vont souvent perturber le sommeil et les techniques d’automesure ne sont possibles que si le sujet est éveillé.
La deuxième chose est que c’est pendant le sommeil, en particulier les phases de sommeil profond qui suivent l’endormissent, que la tension est la plus basse. En effet, c’est pendant ces périodes que l’organisme est au repos complet physique et psychologique et qu’en particulier le système nerveux parasympathique est le plus actif provoquant une baisse de la fréquence cardiaque et de la tension artérielle.
La troisième connaissance médicale concerne le rôle joué par les épisodes d’apnée du sommeil qui sont fréquemment associés à des formes d’hypertension dites résistantes aux traitements. La prise en charge des apnées du sommeil améliore les nombreux symptômes liés à cette maladie, mais le plus souvent l’hypertension artérielle reste résistante.
Enfin, des travaux scientifiques récents montrent que les « petits dormeurs » c’est-à-dire les hypertendus qui dorment moins de 7 heures par nuit ont plus de risque de faire un AVC, en particulier ceux dont la tension systolique ne s’abaisse pas en dessous de 120 mmHg pendant leur sommeil.
Chez l’hypertendu, il est donc important de reconnaître la quantité et la qualité du sommeil mais aussi de mesurer la tension pendant le sommeil. La mise au point de nouveaux moyens de mesure de la tension en particulier les méthodes dites cuffless c’est-à-dire « sans gonflement d’un brassard » vont permettre d’explorer avec plus de fiabilité la tension artérielle au cours de cette période très importante qu’est le sommeil.
Pour s’informer sur les nouvelles méthodes de mesure de la tension en particulier les espoirs attendus par la méthode « cuffless », écoutez cette intervention du Pr Girerd lors de la 41e Journée de l’HTA.
Ce sujet vous intéresse ?
Consultez la page Sommeil et hypertension
Auteur : Pr Xavier Girerd, Cardiologue et Président de la Fondation de Recherche sur l’Hypertension Artérielle
L’enquête FLAHS 2020 a été réalisée en juillet 2020 par un auto-questionnaire envoyé à 6000 individus âgés de 35 ans et plus issus de la base de sondage permanente Métascope de Kantar Health. Une représentativité des résultats pour la population Française métropolitaine a été assurée par redressement statistique des données.
En 2010 en France métropolitaine, 33% de la une des adultes de plus de 35 ans déclaraient suivre un traitement pour soigner l’hypertension artérielle.
C’est chez les 45-54 ans que l’on observe le plus de sujets ayant une durée de sommeil de moins de 7h00 (15 %) alors que les petits dormeurs ne sont notés que chez moins de 3 % des 75 ans et plus.
Les petits dormeurs (moins de 7 heures de sommeil par nuit) sont plus nombreux chez les hommes (13 %) que chez les Femmes (7 %).
Les gros dormeurs (plus de 9 heures par nuit) sont plus fréquents chez les Femmes (10 %) que chez les Hommes (7 %).
Pour consulter tous les résultats des études FLAHS, rendez-vous à la rubrique Enquêtes FLAHS.
Que connaissons nous actuellement des conséquences sur la pression artérielle (PA) des troubles du sommeil, dont le syndrome d’apnées du sommeil (SAS) ?
Les troubles du sommeil sont de plus en plus fréquents dans notre monde contemporain. Beaucoup de sujets se plaignent de leur sommeil, soit spontanément, soit en les interrogeant. Normalement, la PA systolique baisse de 10 à 20 mmHg la nuit. Le sujet qui se couche tard et se réveille tôt ne bénéficie pas ou raccourcit sa période de «dipping» (baisse de PA durant la nuit) et sera plus exposé au risque de maladies cardiovasculaires. L’insomniaque est lui aussi en dette de sommeil et peut donc voir sa PA augmenter.
Le SAS est très fréquent, surtout lorsqu’il est obstructif. Environ 10 % de la population générale a un SAS. Sa fréquence est plus élevée chez l’homme (10-15 %) que chez la femme (7 %), essentiellement vers l’âge de 50-60 ans, et chez les sujets en surpoids ou obèses. Environ 60 % des patients apnéiques sont hypertendus, avec une HTA alors surtout nocturne et diastolique; 30 % des hypertendus sont quant à eux porteurs d’un SAS.
La recherche sur les troubles du sommeil, dont le SAS, a bien avancé. L’essentiel reste cependant de dépister et de sensibiliser aussi bien les patients que les médecins. Un patient peut évoquer un SAS s’il ronfle, s’il est fatigué le jour ou encore s’il se lève plusieurs fois la nuit pour uriner. Le traitement de référence du SAS obstructif, la pression positive continue (PPC) permet aux patients observants d’avoir un meilleur sommeil et d’être plus reposés et sereins.
Vous avez reçu un financement de la FRHTA il y a quelques années pour une étude sur ce thème. Pouvez-vous nous en rappeler les principaux résultats ?
L’étude multicentrique française (coordonnée par le CHU de Grenoble) RHOOSAS a analysé les conséquences du SAS sur le niveau de PA de patients porteurs d’une HTA résistante et ses relations avec certains paramètres métaboliques.
Dans cette population où le syndrome métabolique (dont obésité abdominale, hyperglycémie et HTA) était fréquent, il a été observé une baisse de 6,4 mmHg de la PA systolique chez les patients apnéiques traités par PPC en comparaison à un groupe sous PPC placebo. Cette étude française, au design strict, est venue confirmer les résultats d’autres études sur l’effet bénéfique de la PPC sur la PA des hypertendus résistants.
De plus, les sujets apnéiques ont vu leur fréquence cardiaque diminuer sous PPC traduisant ainsi la baisse de leur activité sympathique. Autre résultat intéressant: le taux de leptine, hormone produite par le tissu adipeux et associée à une diminution de la prise alimentaire (hormone de la satiété), a augmenté après 6 mois de traitement par PPC.
Je remercie encore une fois la FRHTA pour le financement apporté pour réaliser cette étude, aux résultats multiples et positifs, étude qui je l’espère a pu contribuer à la renommée de la recherche française dans le domaine de l’HTA. Résultats publiés en 2018*.
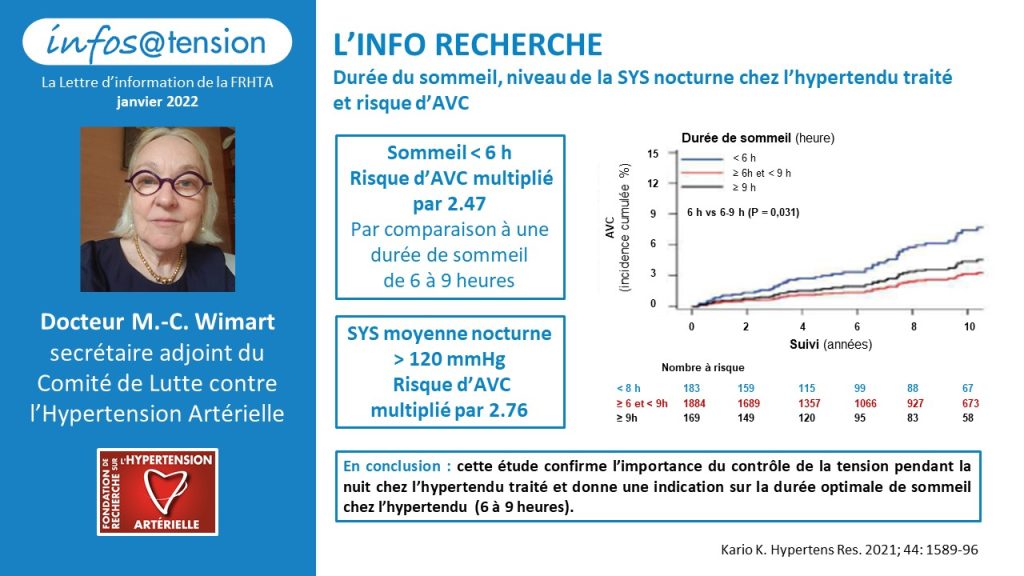
Le sommeil et l’hypertension sont deux thèmes qui font l’objet de recherches médicales importantes depuis des années. L’équipe du Pr Kario coordonne au Japon l’étude nationale «The J-HOP Nocturnal Blood Pressure Study» qui étudie les relations entre le sommeil et la tension artérielle sur une très vaste population qui se veut représentative de la population Japonaise. L’usage d’un appareillage spécifique permettant le recueil d’informations sur la durée du sommeil et de la pression artérielle pendant le sommeil offre la possibilité de publications scientifiques de qualité.
Pour cette étude, 2 562 sujets vivant au Japon, âgés en moyenne de 63 ans dont 83 % suivaient un traitement antihypertenseur ont été évalués au cours de nuits passées à leur domicile.
Leurs données de santé ont été recueillies pendant les 7,1 années suivant leur évaluation initiale, et 52 AVC et 81 accidents cardiaques d’origine coronaire ont été observés.
Le principal résultat de cette étude est que les sujets ayant une durée de sommeil inférieure à 6h par nuit ont un risque augmenté d’avoir un AVC par comparaison aux sujets ayant des nuits d’une durée de 6-9 h par nuit (risque d’augmentation à 2,47).
Le deuxième résultat de cette étude est que si, au cours de la nuit, la tension SYS est supérieure à 120, le risque d’AVC est encore plus important (risque d’augmentation à 3,46 chez les dormeurs de moins de 6 heures et de 2,76 chez les dormeurs de 6 à 9 heures par nuit).
En conclusion : Chez des Japonais hypertendus traités, le risque de faire un AVC est le plus bas chez les sujets qui dorment entre 6 et 9 heures et chez ceux dont la tension SYS moyenne pendant la nuit est inférieure à 120.
Cette étude confirme l’importance du contrôle de la tension pendant la nuit chez l’hypertendu traité et donne comme indication que la durée optimale de sommeil chez l’hypertendu traité est de 6 à 9 heures.
Llire le résumé en anglais de cette intéressante publication
Pour s’informer différemment :
Écouter Les Voix de l’Hypertension
Regarder la chaîne Hypertension France
Les mini-séries de la Fondation